El síndrome del pie diabético es considerado por la Organización Mundial de la Salud (OMS) como la presencia de ulceración, infección y/o gangrena del pie asociada a la neuropatía diabética y diferentes grados de enfermedad vascular periférica, resultados de la interacción compleja de diferentes factores inducidos por una hiperglicemia mantenida.
La primera cuestión que deberíamos hacernos cuando un paciente con pie diabético acude a nuestra consulta es aceptar que hemos fallado, ya que está claro, que hemos fracasado en lo más fundamental, la PREVENCIÓN del pie diabético.
Recordemos que nuestra principal labor al evaluar al paciente diabético, debe ir enfocada principalmente a evitar que los pacientes con riesgo de padecer un pie diabético se nos ulceren, mediante la identificación y control de los factores de riesgo.
Pero, ¿qué es lo que hacemos realmente en nuestro día a día?, ¿le dedicamos tiempo suficiente al paciente para identificar las alteraciones funcionales y biomecánicas?, ¿evaluamos las deformidades digitales y zonas prominentes?, ¿revisamos el calzado que usa el paciente diabético?, ¿se le da importancia real a las callosidades o hiperqueratosis que presentan los pacientes con riesgo de tener un pie diabético?
Muchas veces la falta de tiempo en nuestra consulta hace que la evaluación y exploración se centren más en la herida, perdiendo la perspectiva sobre la identificación de todos esos factores de riesgo que presenta el pie, dejando estas preguntas sin respuesta.
Pero, como sabiamente dice mi mentor y todo nuestro equipo de trabajo, “qué daño han hecho los diminutivos al pie diabético”, ya que la lesión en el dedito, la ulcerita, el callito, la uñita y demás terminología empleada lo único que hacen es restar importancia o banalizar las lesiones que presentan nuestros pacientes, cuando podemos estar en la antesala del riesgo de pérdida de la extremidad e incluso de la vida.
Dejando esto de manifiesto y asumiendo que ya vamos tarde, lo siguiente que tenemos que establecer cuando acude un paciente con pie diabético a consulta es: qué tipo de paciente tenemos, ante qué tipo de lesión nos enfrentamos y como transmitir al paciente la realidad de su enfermedad y las consecuencias que puedan acaecerse.
Es tan importante clasificar al paciente, ponerle nombre y apellidos a la lesión como implicar a este en el tratamiento que va a recibir, debido a que les podemos aplicar la mejor de las terapias y utilizar las técnicas más avanzadas, que como no colabore, no vamos a obtener ni la evolución ni el pronóstico adecuado.
Evaluación del paciente con pie diabético: Estado integral del paciente
Establecer el tipo de paciente con pie diabético y sus factores de riesgo es fundamental para poder confirmar el diagnóstico, la clasificación, detectar complicaciones y condiciones potencialmente comórbidas.

De esta manera, podremos establecer el control y tratamiento de sus factores de riesgo, además de conseguir la participación activa del paciente con pie diabético en su tratamiento.
Hay tres aspectos claves que interrelacionan en el síndrome de pie diabético:
- la neuropatía
- la presencia de enfermedad vascular periférica
- la infección.
La neuropatía en sus tres vertientes: sensitiva, motora y autonómica, desemboca en una pérdida progresiva de la función nerviosa que termina en una pérdida total de la sensación protectora del pie.
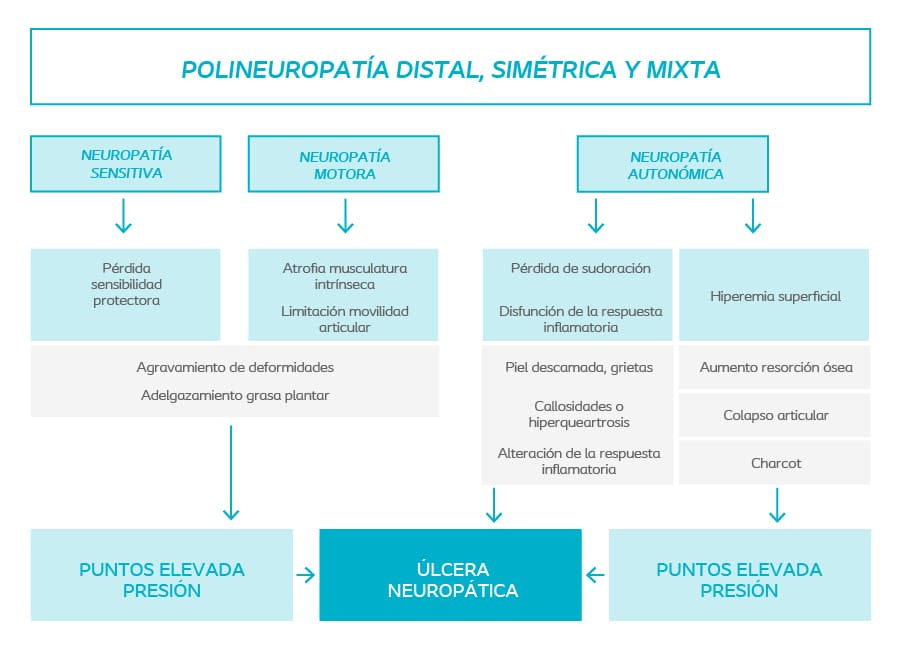
Dicha neuropatía diabética unida a la presencia de alteraciones funcionales, biomecánicas y el agravamiento de las deformidades que presentan en él pie, hace que se convierta en la primera causa de ulceración, por lo que su detección precoz debería ser fundamental para no caer en otro error preventivo del pie diabético.
Los pacientes con pie diabético no se pueden permitir el lujo de presentar callosidades, grietas o una piel en mal estado, ya que su pérdida de sensibilidad no les alerta de lo que realmente está pasando, que es la aparición de una herida.
En este particular, deberíamos intentar seguir las indicaciones que nos da la ADA en su último consenso donde nos recomienda realizar una revisión de la neuropatía anual a los diabéticos tipo 1 de más de 5 años de evolución y a todos los diabéticos tipo 2, pudiendo realizar un diagnóstico precoz del pie diabético.
Pero todos sabemos, que actualmente este protocolo no está implementado totalmente y que muchas veces, cuando nuestros pacientes diabéticos con afectación neurológica nos comentan que no sienten ya esas sensaciones (parestesias, calambres, hormigueos, quemazón, sensación de acorchamiento o ese dolor punzante) que aumentaban por la noche. Confundiendo el mejor control metabólico que se está consiguiendo de su diabetes con la mejoría de la afectación neurológica. Cuando es todo lo contrario, el paciente ha empeorado neurológicamente y ya no siente nada, luego el riesgo de pie diabético es inminente.
La presencia de deformidades en pacientes diabéticos debería ser tomado como un factor de riesgo para el desarrollo de un pie diabético, independientemente si la neuropatía ha sido diagnosticada o no, ya que el diagnóstico de neuropatía en muchas ocasiones es tardío.
De hecho, es muy común ver a pacientes diabéticos con callosidades (hiperqueratosis) en el pie del tamaño de una moneda de euro y te dicen que no les molesta, cuando cualquier otra persona no podría ni dar tres pasos sin sentir dolor y llamar al su podólogo de zona para ser tratado.
Si a esto le sumamos el uso de un calzado inadecuado (todos sabemos cómo eligen nuestros pacientes su calzado: moda, como me conjunta, etc), con la presencia de enfermedad vascular periférica en menor o mayor grado, todavía aumenta más el riesgo de padecer un pie diabético. Convirtiendo el pie en la perfecta bomba de relojería que sumado a una disminución de la respuesta inmunitaria, transforma el callito…. en una amenaza de la extremidad.
Para obtener los mejores resultados tendremos que saber individualizar el tratamiento en base a la idiosincrasia del paciente con pie diabético.
¡Ojo!, con esto no estoy diciendo que el tratamiento se negocie, ni mucho menos. Estoy recomendando que busquemos la forma de adaptar el tratamiento y conseguir que la adherencia al mismo del paciente sea la máxima, sobre todo y sin alarmar, haciéndole entender la importancia de su situación y las consecuencias que puede tener.
Algunos materiales interesantes para consulta:
Guía de prevención: International Working Group on the Diabetic Foot
Standards médicos para la diabetes (ADA)










4 comentarios en “Pie diabético: por dónde comenzar la evaluación del paciente”
Muy interesante! Recomendaré este blog sin duda.
Me parece un buen artículo y recomendaré este Blog
Gracias por compartir este articulo con la comunidad
Muchas gracias por este excelente artículo, recomendable 100% el blog.